Вертеброгенная люмбалгия – это неврологический синдром, который возникает из-за сдавливания нервных корешков в области поясницы и проявляется болью разной интенсивности.
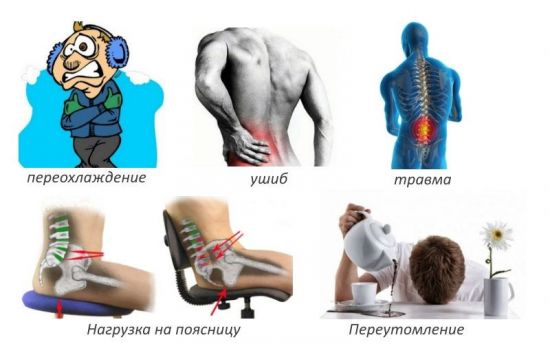
В большинстве случаев люмбалгия не связана с серьезными заболеваниями и появляется вследствие травм, переохлаждения, неудачного движения или длительного пребывания в неудобном положении. Слишком высокие физические нагрузки или малоподвижный образ жизни также могут способствовать защемлению спинномозговых нервов.
Читайте также: Синдром длительного сдавления верхних конечностей
Что такое вертеброгенная люмбалгия
Люмбалгия представляет собой весьма распространенную патологию, которая занимает «почетное» второе место после головной боли. Она встречается даже среди детей и подростков, что объясняется особенностями периода активного роста. Однако наиболее часто на боль в пояснице жалуются люди, перешагнувшие 40-летний рубеж.
Люмбалгия может быть разовым эпизодом, возникшим под действием преходящего внешнего фактора. Если же причиной является системное заболевание или патологические изменения в позвоночном столбе, то, вероятнее всего, боль будет возвращаться снова и снова.
Причины возникновения
У спортсменов, практикующих силовые упражнения, но не уделяющих достаточно внимания растяжке, мышечные волокна укорачиваются и уплотняются. Это приводит к сильному давлению на позвоночные структуры и появлению болевых точек. При их сдавлении спазмированной мышцей возникает болезненность.
Защемление нервного корешка происходит в результате травм позвонков, которые нередко получают спортсмены-тяжелоатлеты. Во время поднятия штанги или гирь возможен отрыв поперечного отростка 1-го поясничного позвонка. При этом разрываются и мышцы, что сопровождается выраженным болевым синдромом.
Мышечным спазмам подвержены не только активные люди, но и те, кто подолгу сидит за письменным столом или компьютером. Статичная поза в течение продолжительного времени – одна из наиболее частых и очевидных причин болей в спине.
У людей, ведущих малоподвижный образ жизни, нарушается кровообращение в позвонках и снижается эластичность межпозвоночных дисков. Мышечный каркас, удерживающий позвоночник в вертикальном положении, слабеет, околопозвоночные связки утолщаются. Вследствие истончения дисков расстояние между позвонками уменьшается, что приводит к компрессии близкорасположенных нервных окончаний.
Смещение и деформация позвонков при сколиозе и кифозе способствуют ускорению износа хрящевой ткани дисков из-за неравномерного давления на них. Кроме того, патологически измененные позвонки становятся излишне подвижными. Все это создает предпосылки для воспаления и боли.
Симптомы люмбалгии могут возникать при нарушении кровообращения вследствие переохлаждения или стрессовой ситуации, когда происходит сосудистый или мышечный спазм. Острая боль в спине у пожилых людей чаще всего обусловлена возрастными изменениями: снижением силы мышц и дегенерацией межпозвоночных дисков.
Причины люмбалгии могут быть физиологическими и патологическими.
Среди патологических причин мышечно-тонического синдрома можно выделить следующие:
- Остеохондроз и его последствия – межпозвоночные грыжи и протрузии.
- Артроз фасеточных суставов позвоночника.
- Стеноз (сужение) позвоночного канала.
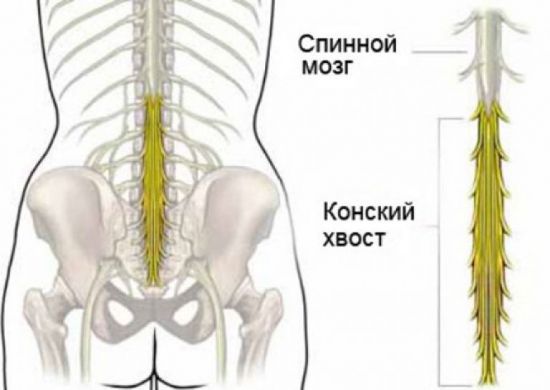
- Синдром конского хвоста.
- Спондилит.
- Остеопороз.
- Опухоли.
Болезненные ощущения различной интенсивности сопровождают также заболевания внутренних органов. Хронический пиелонефрит, почечная недостаточность, опущение почки, наличие в ней камней или кистозного образования вызывает растяжение/раздражение капсулы и, как следствие, боли вверху поясницы.
С болями в нижней части поясницы зачастую сталкиваются женщины, имеющие такие диагнозы, как поликистоз, эндометриоз, оофорит (воспаление яичников), миома матки. Как правило, болезненность в спине сочетается с дискомфортом внизу живота.
Нельзя исключать и патологии органов ЖКТ. Боль в поясничном отделе может возникать при язве желудка, локализующейся на задней его стенке, хроническом воспалении поджелудочной железы (панкреатите). Такие боли, как правило, взаимосвязаны с приемом или качеством пищи и купируются антацидами или спазмолитиками.
Рост опухолей как доброкачественного, так и злокачественного характера, вызывает сдавление близлежащих тканей, включая нервные корешки. В результате появляется стойкий болевой синдром и другие симптомы.
Симптомы
Вертебральная люмбалгия может протекать в подострой, острой и хронической форме. Подострый тип обычно отмечается на фоне хронической люмбалгии и характеризуется ноющей, тянущей болью умеренного характера. В большинстве случаев болевые ощущения распространяются на бедро или всю нижнюю конечность. Поражение преимущественно одностороннее.
Для острой люмбалгии типично внезапное начало и резкая болезненность, сравнимая по силе с ударом тока или молнии. Если приступ застает человека в согнутом положении, то разогнуться бывает практически невозможно. Болевая атака может продолжаться до 10 дней, затем боль постепенно стихает. Если ее причина – патологическая, то приступ, скорее всего, повторится.
Хроническая люмбалгия длится как минимум месяц и может периодически обостряться.
Как острая, так и хроническая форма заболевания имеет 3 основных признака: болевой синдром, расстройство чувствительности (онемение) и скованность движений. Кроме этого, появляется ощущение постоянной усталости и быстрая утомляемость, а также напряженность мышц в поясничном отделе.
Характерной особенностью боли является ее усиление при любой нагрузке или движении поясницы. Поэтому человек, как правило, принимает наиболее выгодную позу, в которой спина болит меньше всего. При отсутствии лечения и прогрессировании основного заболевания меняется походка, атрофируются мышцы спины, ягодицы и бедра с той стороны, где защемлен нерв. Наиболее выражен болевой синдром после ночного сна, днем облегчение приносит поза лежа на боку с полусогнутыми ногами.
При далеко зашедшем остеохондрозе в позвоночном столбе возникает нестабильность и начинают развиваться компенсаторные процессы для его стабилизации. Костная ткань разрастается, формируются остеофиты, в результате чего сужается позвоночный канал и зоны выхода спинномозговых нервов.
Вследствие давления костных шипов на нервные корешки возникает ряд симптомов:
- Хроническая боль в пояснице.
- Перемежающаяся хромота.
- Выраженное снижение силы и чувствительности в одной или обеих ногах.
- Судороги икроножных мышц.
- Нарушение функции органов таза (в тяжелых случаях).
Конским хвостом называют анатомическое образование, объединяющее пучок спинномозговых нервов и концевую нить спинного мозга. В этот пучок входят 4 нижних поясничных, 5 крестцовых и копчиковых нервов. Защемление конского хвоста в позвоночном канале возможно в результате серьезных травм, врожденных и приобретенных деформаций, развития доброкачественных и злокачественных опухолей. Однако наиболее часто конский хвост повреждается из-за межпозвоночной грыжи в поясничном отделе.
Конский хвост – это массивный пучок нервов, которые отходят от концевого отдела спинного мозга.
Нервы, входящие в состав конского хвоста, иннервируют нижние конечности и тазовые органы. При защемлении они становятся гипервозбудимыми и раздраженными, что проявляется болезненностью в соответствующих зонах. Усиление давления приводит к снижению двигательной и чувствительной функции нервных корешков, что, в свою очередь, влияет на мышечный тонус и чувствительность кожных покровов (мышечно-тонический синдром).
Читайте также: Диагностика и лечение синдром сухого глаза
Важным диагностическим критерием, свидетельствующим о компрессии конского хвоста, является двустороннее поражение. Стоит, однако, отметить, что на ранних стадиях симптоматика появляется только с одной стороны и в одной ноге. Дальнейшее прогрессирование болезни неизбежно приводит к болям и онемению обеих ног. Вследствие расстройства чувствительности гениталий возникают нарушения сексуального характера – эректильная дисфункция у мужчин и аноргазмия у женщин.
При отсутствии лечения возникают серьезные осложнения со стороны выделительных органов: восходящий пиелонефрит, цистит, уретрит, отравление токсинами из-за длительной задержки стула.
Люмбалгия при спондилите обусловлена воспалением с последующим разрушением тел позвонков, развивающимися на фоне различных инфекций. Патологические микроорганизмы начинают активно размножаться в позвоночных костях, в результате образуются некротические участки. Работа межпозвоночных суставов и окружающих связок нарушается, позвоночник утрачивает гибкость и деформируется.
Болевой синдром при остеопорозе обычно слабовыраженный и в ряде случаев является единственным признаком снижения плотности костей. Многие принимают его за усталость и не спешат обращаться к врачу. Болезненность возникает обычно в середине или нижней части спины, поэтому носит название тораколюмбалгия. Этот термин складывается из «торакалгии», означающей боль в грудном отделе, и «люмбалгии».
При опухолях позвоночника и околопозвоночных структур болевой синдром имеет ряд особенностей:
- Усиливается в ночное время и утром, днем стихает.
- Меняется форма позвоночника за счет плотных образований с нечетким контуром. Уплотнения, как правило, спаяны с окружающими тканями, поэтому рост опухоли вызывает деформации и искривление позвоночника.
- Когда размер опухоли достигает таких размеров, что поражается спинной мозг, возникают неврологические признаки. К ним относятся нарушения чувствительности и двигательной активности. Тяжесть симптомов зависит от вида и локализации новообразования.
Лечение
Для выявления причины заболевания в большинстве случаев назначается рентген поясничного отдела в двух проекциях – прямой и боковой. На снимках будут хорошо видны:
- Грыжевые выпячивания, в том числе грыжи Шморля.
- Деформации позвонков.
- Снижение высоты межпозвоночных дисков и уменьшение расстояния между позвонками.
- Рефлекторное искривление позвоночника во фронтальной плоскости, вызванное гипертонусом поясничных мышц.
Если рентгеновские снимки недостаточно информативны и требуется уточнить диагноз, пациент направляется на компьютерную или магнитно-резонансную томографию. По результатам обследования составляется терапевтическая схема, включающая лекарственные препараты нескольких групп.
Для снятия боли и воспаления используются нестероидные противовоспалительные средства. Наиболее популярным остается Диклофенак и его производные. Этот недорогой и эффективный препарат обладает противовоспалительным, жаропонижающим и анальгезирующим действием. Если боль очень сильная, в первые два дня его вводят внутримышечно, затем переходят на таблетки (по 1 шт. 2–3 раза в день). Чтобы не допустить развития побочных эффектов, Диклофенак назначают максимально коротким курсом.
Еще один препарат, который часто назначают врачи при болях в спине – Нимесулид, больше известный как Найз. В отличие от Диклофенака, Найз оказывает стимулирующее воздействие на стероидные рецепторы, благодаря чему воспаление проходит быстрее.
Спазмированные мышцы пережимают кровеносные сосуды и нервы, что приводит к нарушению питания и энергоинформационного обмена не только в самих мышцах, но и во внутренних органах, иннервируемых зажатыми нервами.
Важной составляющей лечения люмбалгии являются миорелаксанты центрального действия: Мидокалм, Баклофен и Сирдалуд. Эти средства угнетают возбудимость спинного мозга и нервных ганглиев, помогают устранить рефлекторный мышечный спазм. В результате боль стихает, и восстанавливается объем движений. Принимать миорелаксанты нужно под строгим контролем врача, до исчезновения боли. После этого дозировку постепенно снижают.
Болевой синдром и спазм мышц всегда сопровождается сужением кровеносных сосудов. Чтобы предотвратить гипоксию и нормализовать питание околопозвоночных структур, а также с целью снижения вязкости крови назначают сосудорасширяющие препараты. Чаще всего это Актовегин и Пентоксифиллин. Курс лечения этими средствами составляет в среднем 2–3 недели.
Кроме уколов и таблеток, лечить люмбалгию можно с помощью местных средств с противовоспалительным эффектом – мазей и гелей. Хорошо помогают компрессы с раствором Димексида и Новокаина: 30 мл разведенного в воде Димексида (в соотношении 3:1) смешивают с 50 мл Новокаина. В получившемся растворе смачивают марлю или бинт, которую прикладывают к спине. Чтобы не было протечки, компресс закрывают полиэтиленом, а сверху – теплой тканью. Время выдержки – до часа, количество процедур – от 5 до 10.
Основные правила
Чтобы терапевтический эффект был максимальным, необходимо обеспечить спине покой и ограничить любые физические нагрузки. Поэтому в первые дни лечения рекомендуется соблюдать постельный режим, а после стихания острых симптомов избегать резких движений и поднятия тяжестей.
Особое внимание следует уделить выбору позы для сна (анталгической позы), в которой боль будет ощущаться меньше всего. Раньше считалось, что наибольшую пользу для позвоночника приносит сон на твердой постели или даже на деревянном щите. Однако в настоящее время установлено, что это не так. Ровная поверхность не соответствует изогнутой форме позвоночника. Поэтому уже через несколько часов пребывания в позе на спине нарушается циркуляция крови из-за сжатия сосудов в местах наибольшего давления. В результате спина начинает неметь, а утром возникает ощущение скованности.
Важно: при лежании спиной на твердой поверхности осевая нагрузка на межпозвоночные диски увеличивается почти в 20 раз!
Учитывая вышесказанное, идеальным вариантом при болях в спине станет кровать с упругим, но не слишком жестким матрацем. Пациентам с болью в поясничном отделе рекомендуется подкладывать подушку под колени. Если удобнее спать на боку, то подушку можно класть между коленями – так нагрузка на позвоночник будет минимальной.
Некоторым пациентам врачи назначают ношение ортопедического корсета. В зависимости от установленного диагноза фиксирующий пояс может быть жестким (при грыжах), полужестким и согревающим. Большое значение имеет высота изделия – для надежной фиксации лучше выбирать модели, охватывающие не только поясничную, но и грудную либо крестцовую области.
Сегодня в продаже можно найти разные устройства: магнитные, надувные, массажные и корректирующие. Тип и параметры фиксатора подбираются врачом.